1957 – L’influenza “Asiatica”
- a cura di Flavio Parente
- Medico in Formazione Specialistica in Igiene e Medicina Preventiva, Università degli Studi di Genova
- pubblicata il 25/05/2022
Nel febbraio 1957, un nuovo virus dell’influenza A (H2N2) emerse in Asia orientale, innescando la pandemia di “influenza asiatica” [1].
Il virus H2N2 era composto da un riassortimento di un virus influenzale umano e del virus dell’influenza aviaria A, avvenuto presumibilmente nel Guizhou, nel sud della Cina [1] [2][3] [4] [5].
Segnalato per la prima volta a Singapore nel febbraio 1957, si diffuse a Hong Kong nell’aprile e nelle città costiere degli Stati Uniti nell’estate dello stesso anno [1] [2].
A diversi mesi dalla comparsa del nuovo patogeno, furono segnalati numerosi casi di infezione, specialmente nei bambini, negli anziani e nelle donne incinte [6]: l’impennata dei contagi risultò in un’ondata pandemica che colpì l’emisfero settentrionale nel novembre 1957 [6].
Riguardo le manifestazioni cliniche di malattia, alcuni individui infetti manifestavano solo sintomi minori, come tosse e febbre lieve, mentre altri presentavano complicazioni potenzialmente letali come la polmonite [6] [7].
La pandemia di influenza Asiatica fu tra le più letali della storia [8]: nonostante la scarsità dei dati disponibili si stima, infatti, che il numero di morti sia stato tra 1 e 4 milioni in tutto il mondo e solo in Italia si contarono 70.000 vittime [9].
L’Asiatica fu la seconda grande pandemia influenzale verificatasi nel XX secolo, dopo la pandemia influenzale del 1918-19 e prima della pandemia influenzale del 1968 [6].
Nel 1960 il ceppo umano pandemico H2N2 subì una serie di modifiche genetiche minori, secondo il processo noto come deriva antigenica, producendo epidemie periodiche [6].
Dopo 10 anni di evoluzione, il virus dell’influenza del 1957 scomparve, sostituito attraverso lo spostamento antigenico da un nuovo sottotipo di influenza A, H3N2, che diede origine alla pandemia influenzale del 1968 [6] [10].
Il rapido sviluppo di un vaccino contro il virus H2N2 e la disponibilità di antibiotici per il trattamento delle infezioni secondarie limitarono la diffusione e la mortalità della pandemia del 1957 [6].
Fonti / Bibliografia
- CDC
- L’influenza aviaria-istruzioni per l’uso, Ministero della Salute
- Pennington, T H (2006). “A slippery disease: a microbiologist’s view”. BMJ. 332 (7544): 789–790. doi:10.1136/bmj.332.7544.789. PMC 1420718. PMID 16575087.
- “Pandemic Influenza Risk Management: WHO Interim Guidance” (PDF). World Health Organization. 2013. p. 19. Archived (PDF) from the original on 21 January 2021.
- Tsui, Stephen KW (2012). “Some observations on the evolution and new improvement of Chinese guidelines for diagnosis and treatment of influenza”. Journal of Thoracic Disease. 4 (1): 7–9. doi:10.3978/j.issn.2072-1439.2011.11.03. ISSN 2072-1439. PMC 3256544. PMID 22295158.
- Britannica
- Jackson C. History lessons: the Asian flu pandemic. Br J Gen Pract. 2009;59(565):622-623. doi:10.3399/bjgp09X453882
- Viboud C, Simonsen L, Fuentes R, Flores J, Miller MA, Chowell G. Global Mortality Impact of the 1957-1959 Influenza Pandemic. J Infect Dis. 2016 Mar 1;213(5):738-45.external icon
1918-1919 – La “Spagnola” in Italia
- a cura di Prof. Eugenia Tognotti PhD
- Full Professor of History of Medicine and Human Sciences University of Sassari, Italy.
SISUMed- Società Italiana di Scienze Umane in Medicina – Roma – La Sapienza.- pubblicata il 02/03/2021
- aggiornata il 14/01/2022
L’attenzione verso la prima pandemia del XX secolo si è risvegliata in questi ultimi mesi, spinta dall’esigenza di approfondire le condizioni che fecero da sfondo ad uno degli eventi più letali del mondo moderno, la pandemia influenzale del 1918-19, passata alla storia col nome di “Spagnola”.
Sebbene la penisola iberica non avesse niente a che fare con l’origine della tremenda malattia, non essendo tra i paesi belligeranti, i giornali, non sottoposti alla pesante censura di guerra, pubblicarono le notizie sulla misteriosa malattia, sbarcata in Europa nella primavera del 1918 1. Fu così che, con grande disappunto degli spagnoli, il loro Paese fu per sempre associato alla pandemia, che, in tre diverse ondate, in meno di due anni, attraversò il mondo come un uragano, rappresentando uno dei maggiori disastri sanitari degli ultimi secoli, superata solo per morbilità e mortalità dalla Morte Nera (la peste del Trecento, ndr).
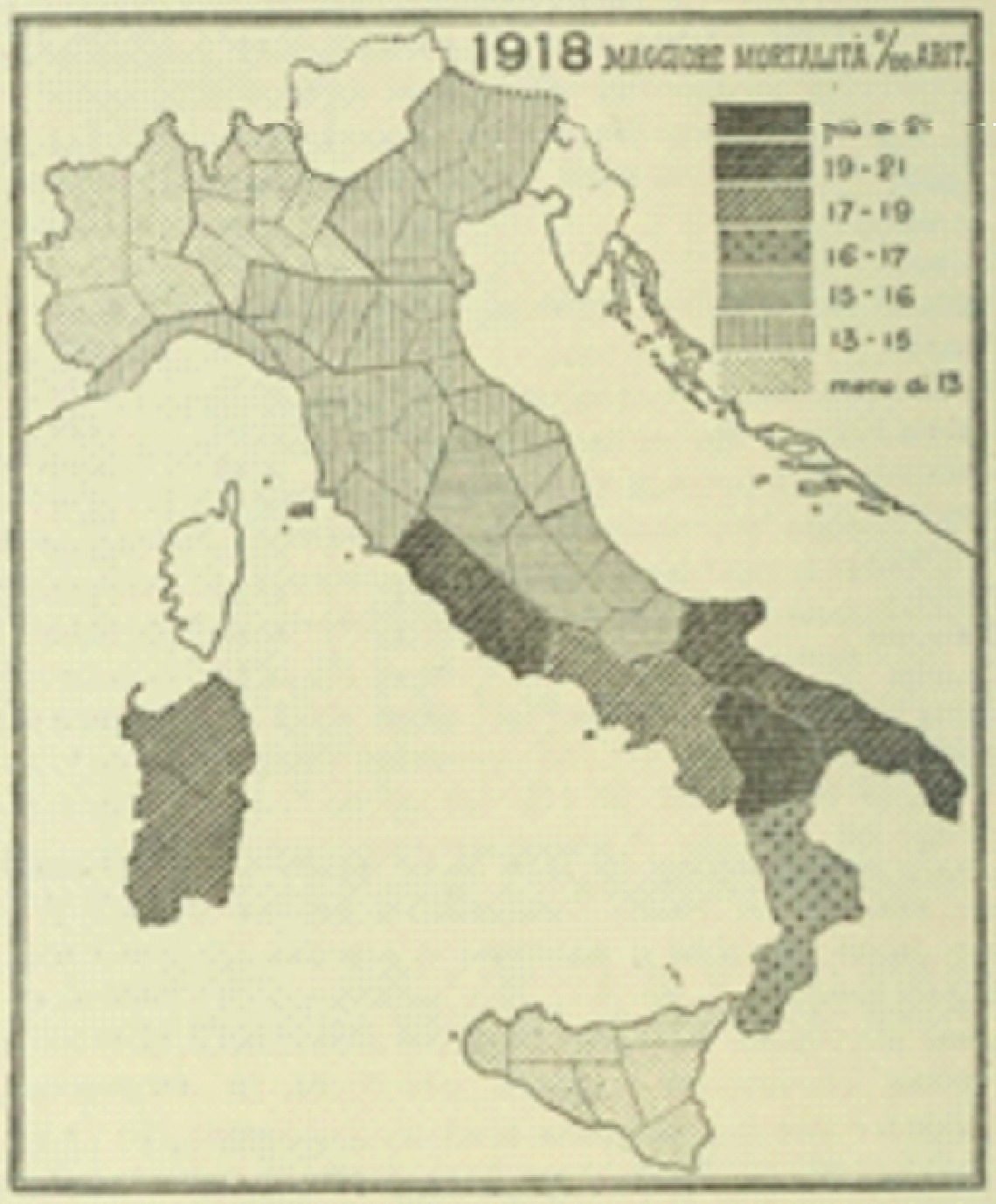
Stando alle stime più attendibili, in soli sei mesi, tra la fine di ottobre e l’aprile del 1919, colpì 500 milioni di persone (poco meno di un terzo della popolazione mondiale del tempo), uccidendone circa 50, secondo le stime più caute. In Italia, che fu il paese più colpito in Europa, insieme al Portogallo, le vittime furono 600 mila e negli Stati Uniti 675.0002.La prima ondata si manifestò in un campo militare americano nella primavera del 1918. Portata in Europa dalle truppe in arrivo dagli Stati Uniti, si diffuse velocemente in Francia, Inghilterra, Italia. Durante la primavera ebbe un carattere mite, non diverso dalla normale influenza stagionale che i medici conoscevano da sempre e attribuivano al maligno influsso degli astri e alla loro sfavorevole congiunzione. La prima definizione, infatti, si deve allo storico fiorentino ‘Matteo Villani’ che, nel 1358, spiegava con le “costellazioni e aria fredda un’Influenza che aveva colpito poco meno che tutti i corpi umani della città e distretto di Firenze e delle circostanti vicinanze”3.
L’ondata primaverile, mite, non diversa dalle solite influenze stagionali, non mise dunque in allarme i medici. Vincolati da un Decreto dell’ottobre del 1917, che puniva severamente chi provocava allarme, deprimendo lo spirito pubblico, nelle settimane cruciali dell’epidemia, i giornali tacevano sulla preoccupante escalation di quella strana influenza. Del resto, in estate parve scomparire. Nella tarda estate, a partire da agosto- settembre ricomparve però con la forza di un uragano devastante.
La malattia si manifestava bruscamente “con lieve catarro del naso” ed era caratterizzata “da senso di molestia alla gola, da stanchezza, da dolori vaghi a tutto il corpo”. Seguivano rapidamente la febbre, alta, in molti casi, testimoniavano i medici “preceduta da brivido o accompagnata da forte mal di capo, l’arrossamento degli occhi che male sopportano la luce, la tosse stizzosa, molte volte perdita di sangue dal naso”. Forse per non allarmare la popolazione, non si parlava delle possibili e frequentissime complicazioni, responsabile dell’alta mortalità: tracheobronchiti, bronchiti acute, catarri soffocanti, polmoniti lobari, ecc. Ad essere colpiti furono soprattutto i giovani adulti (20-40 anni), piuttosto che gli individui avanti con l’età4.
La scienza medica brancolava nel buio. Le luminose certezze accumulate nell’ultimo ventennio dell’Ottocento con la “rivoluzione batteriologica” si dissolvevano come nebbia al sole, mentre infuriava una delle più micidiali epidemie di tutti i tempi: la malefica “semenza del morbo” restava avvolta nel mistero : appariva sempre più chiaro che l’Haemophilus influenzae isolato nel contesto della precedente pandemia del 1889-90 da un allievo di Koch, Richard Pfeiffer non era l’agente causale dell’Influenza, mentre cominciava ad avanzare l’ipotesi di un agente infettivo di dimensioni infinitesimali – ‘un virus ultra-filtrabile’5. Ad uccidere – spiegavano tutti – non era l’influenza in sé, bensì le complicazioni pleuropolmonari. Non esisteva profilassi: il consiglio divulgato dalle autorità sanitarie6 e dai numerosi ‘avvisi’ pubblicati dai giornali, era di “evitare il contagio e di praticare grande pulizia delle mani, delle cavità nasali, della bocca”.

La tremenda Spagnola trovava le popolazioni in condizioni di debolezza e prostrazione, dovute ai lunghi anni di guerra7. Ma trovava anche strutture sanitarie al collasso. Buona parte dei medici, degli infermieri e dei farmacisti si trovava al fronte, mancavano le medicine e persino i generi di prima necessità per i malati e i convalescenti. Le sparse informazioni parlano di cure a base di tintura d’oppio canforata, di acido fenico, di iniezioni di percloruro di mercurio. Negli ospedali si ricorreva, secondo i casi, a iniezioni ad alte dosi di canfora, al siero anti-pneumococcico, alla somministrazione di fenolo e mentolo. Tra la fine di settembre e i primi di ottobre , si susseguirono le misure profilattiche adottate dai sindaci e dagli ufficiali sanitari , sulla base delle circolari del ministro dell’Interno: individuazione dei focolai epidemici; isolamento, se possibile, dei malati, anche negli ospedali, dove erano proibite le visite; chiusura delle scuole, eliminazione dei contatti con i malati e con possibili infetti; riduzione al minimo di riunioni pubbliche in locali chiusi come teatri e cinematografi; disinfezione accurata e pulizia di case, uffici pubblici e chiese8.
I vescovi impartirono ordini severissimi ai parroci perché non trascurassero la disinfezione di banchi e confessionali. Era proibito suonare le campane a morto: il lugubre rintocco che scandiva la giornata nelle grandi città come Milano e Roma- dove i morti, a metà ottobre, si contavano a centinaia – era ritenuto deleterio per ‘lo spirito pubblico’. L’orario di chiusura di bettole, osterie e rivendite di generi alimentari era fissato per le ore 21, mentre era prorogato l’orario di chiusura delle farmacie. Tutte le feste patronali erano sospese. Le strade erano invase dall’odore di acido fenico. Medici e infermieri dovevano usare una mascherina di garza. Manifesti e giornali traboccavano di consigli per evitare l’influenza: evitare i luoghi affollati e gli ‘agglomeramenti’, osservare la più scrupolosa igiene individuale, lavarsi le mani, non sputare, un’abitudine allora diffusissima in tutti gli strati sociali. Molti presero a fumare nella convinzione che il fumo uccidesse “i germi dell’influenza”. Altri intensificarono le bevute, con l’idea che l’alcol allontanasse la malefica malattia. Adottata nelle grandi città degli Stati Uniti, la quarantena e le altre restrizioni non furono adottate in Italia, dove lo stato di guerra esigeva la libera circolazione di uomini e mezzi.
Mentre cresceva l’attesa della fine del sanguinoso conflitto, una serie di proibizioni – provenienti da sindaci, medici provinciali, prefetti – modificò nel profondo la vita quotidiana della gente: proibito recarsi a visitare gli ammalati, andare in chiesa, portare le condoglianze alle famiglie dei defunti, un uso radicato nelle tradizioni popolari, seguire i funerali.
Al calare della notte i circoli, i caffè, le bettole chiudevano i battenti facendo precipitare nel buio le strade della città. Da un giorno all’altro, anche aree lontane dalla zona di guerra, le popolazioni civili furono sottoposte ad una rigida disciplina, quasi militare. Nelle farmacie la gente faceva la fila per acquistare chinino e aspirina. L’impegno profuso dai giornali nel minimizzare e l’assoluto silenzio sulle reazioni popolari, non riesce a nascondere del tutto l’ansia, lo sgomento e la paura, l’impatto di misure che modificavano il vissuto della gente.
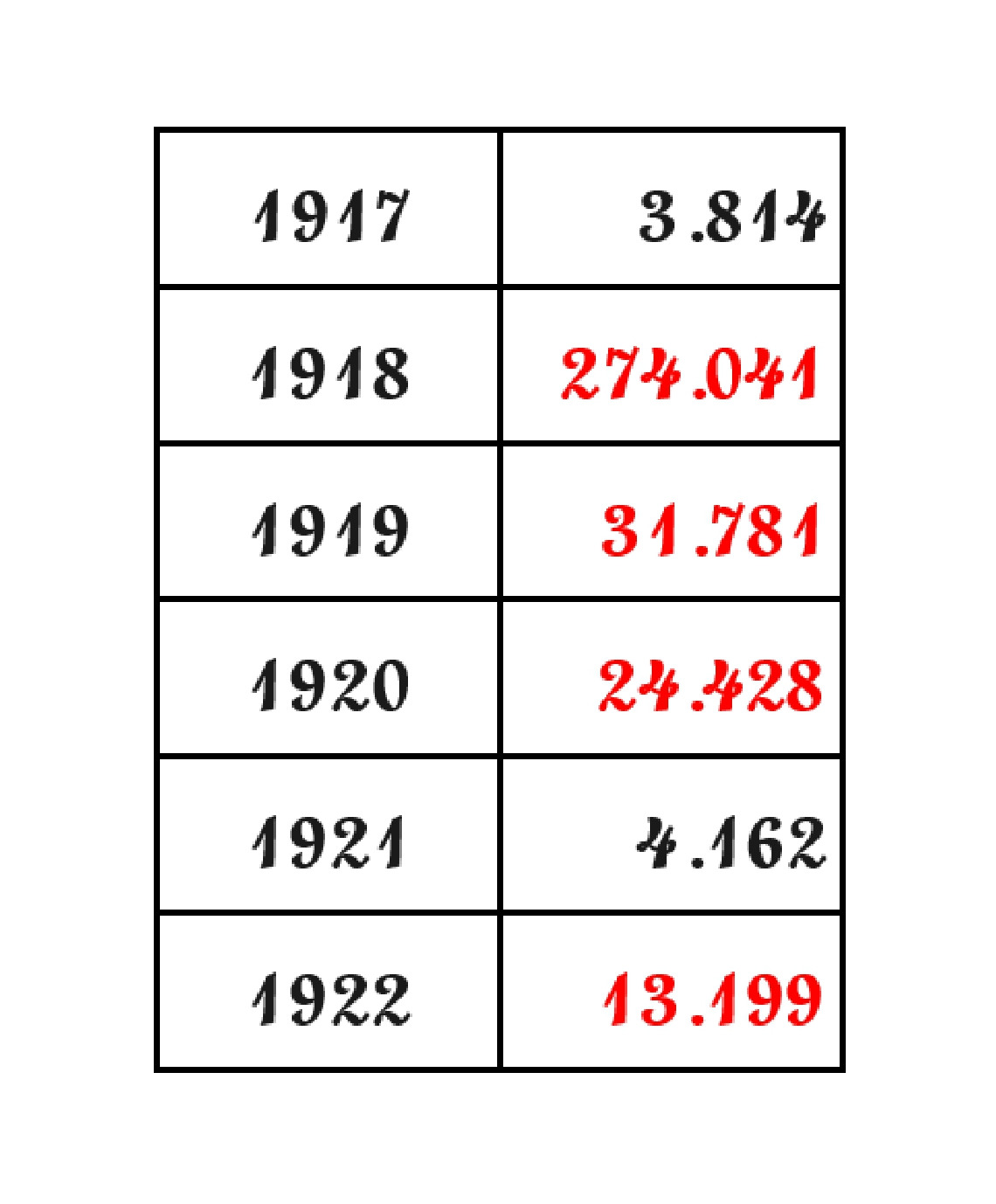
Nella prima decade di novembre del 1918, mentre nei laboratori, i ricercatori sperimentavano il fallimento dei tentativi di preparare un siero immunizzante efficace con cui eseguire esperimenti sugli animali ed applicazioni terapeutiche, la pandemia sembra allentare la presa, dopo aver attraversato l’Italia come un uragano, facendo fare un balzo del 21 per mille alla mortalità ordinaria nelle regioni più colpite (Lazio, Sardegna, Basilicata, Calabria). Ma nell’inverno 1918-19, favorita forse anche dagli ‘agglomeramenti’ provocati in novembre dalle grandi manifestazioni di piazza di folle festanti per la fine della guerra e la firma dell’armistizio- si verifica una ‘terza ondata’ più mite, legata anche al fatto che come per altri ceppi influenzali, l’influenza doveva essere diventata più attiva nei mesi invernali. Infine, verso la metà del 1920, a circa due anni dal suo esordio, quel ceppo mortale di influenza sembra scomparire, anche se non abbiamo dichiarazioni solenni o memorabili sull’uscita di scena di ‘quel morbo così funesto per l’umana gente’ – per riprendere le parole del direttore del Laboratorio batteriologico della Sanità pubblica, Bartolomeo Gosio.

Che, in una pubblicazione sugli Annali d’Igiene (1922)9 ammette che ‘per fortuna dell’umanità’ era venuto ‘in gran parte a mancare il materiale clinico d’indagine’, anche se era ‘da temersi purtroppo che la semenza del morbo non fosse spenta’. Cosa che suscitava l’inquietudine di igienisti e patologi, impegnati a discutere, nel 1921-22, se ‘i parossismi’ più o meno accentuati di quel biennio fossero ‘epidemie di ritorno’. Si può però dire che la fine della Spagnola si verificò, a due anni di distanza dal suo esordio: il virus aveva circolato in tutto il mondo, infettando così tante persone da ridurre il numero di nuovi ospiti suscettibili perché il ceppo influenzale diventasse di nuovo una pandemia. Si calcola che un terzo della popolazione mondiale avesse contratto il virus che verrà isolato solo nel 1933. Stando alle ultime ricerche10, quella catastrofe fu provocata da un virus A/HIN1 di probabile origine aviaria, completamente nuovo per la popolazione umana, che quindi non aveva difese nei suoi confronti. Nel 2005, un gruppo di ricerca ha annunciato su Science e Nature di aver determinato con successo la mappatura del genoma, grazie al recupero dal corpo di una vittima sepolta nel permafrost dell’Alaska e da campioni di soldati americani morti di Spagnola.
L’esperienza del passato è quanto mai importante nell’affrontare un tema come quello delle pandemie influenzali, eventi che si ripetono nel tempo, senza dimenticare che i fenomeni epidemici ricorrono spesso con le stesse modalità, anche se non in maniera del tutto simile. Il susseguirsi delle diverse ondate epidemiche della Spagnola, dalla più mite alla più grave, propone un possibile andamento naturale delle epidemie. Le lezioni del passato sono preziose e le conoscenze acquisite dalla ricostruzione storica degli eventi pandemici rappresentano un punto di riferimento, restando però pronti – come c’insegna l’attuale pandemia causata da un altro virus che il mondo sta affrontando – a far fronte a dinamiche nuove, bizzarre e inattese, perché anche i virus modificano i loro comportamenti in un mondo globale e in continua evoluzione.
Fonti / Bibliografia
- A.W. Crosby, Influenza, in K.F. Kiple, ed., <i>The Cambridge World History of Human Disease</i>, Cambridge University Press, New York, 1993, pp. 807-811.
- Alcune fonti parlano di 25, altre di 50 milioni, altre ancora si spingono ad ipotizzare 100 milioni. Cfr. W. Beveridge, L’influenza. L’ultimo grande flagello,Roma 1982.Johnson NPAS, Mueller J. Updating the accounts: global mortality of the 1918–1920 “Spanish” influenza pandemic. Bulletin of History of Medicine 2002, n.76, pp. 105–15.
- E.Tognotti, La ‘Spagnola in Italia’, Storia dell’influenza che fece temere la fine del mondo, Milano, 2015, 2 ed.
- E. Tognotti, Influenza pandemics: a historical retrospect, J Infect Dev Ctries, 2009 Jun 1;3(5):331-4.
- G. Kolata, Epidemia. Storia della grande influenza del 1918 e della ricerca di un virus mortale,Milano 2000, p. 9.
- Ministero dell’Interno, Direzione Generale di Sanità, Istruzioni popolari per la difesa contro l’influenza,Roma 1918,p. 5.
- I più autorevoli clinici del tempo erano convinti che, «avendo la guerra contribuito a fiaccare la resistenza organica delle popolazioni (era) responsabile dei caratteri di gravità che l’epidemia aveva assunto». Questa stessa opinione era stata espressa in Svizzera dove, secondo alcuni, la malattia si era virulentata nei campi degli internati, soggetti a privazioni e sofferenze». Cfr. L. Verney, Sulla profilassi dell’influenza,in «Il Policlinico», 5 gennaio 1919 (XXVI), fasc. 1, p. 8.
- Cfr. per l’organizzazione sanitaria «al fine di un efficace sistema di protezione della salute pubblica», Archivio Centrale dello Stato, Ministero dell’Interno, Direzione Generale della Sanità Pubblica, Atti Amministrativi (1910-20), bb. 178 bis, 179.
- B. Gosio, A. Missiroli, Ricerche sul potere tossigeno del bacillo di Pfeiffer in rapporto alla patogenesi dell’influenza,in «Annali d’Igiene»,, fasc. 1, 1922.
- A.H. Reid, T.G. Fanning, J.V. Hultin, and J.K. Taubenberger, Origin and evolution of the 1918 “Spanish” influenza virus hemagglutinin gene, Proceedings of the National Academy of Science, 1991, 96: 1651-1656.
